ショックの4つの分類と初期対応
記事執筆: 救急看護認定看護師
與賀田 洋

- 目次
「患者さんがショック状態です。先生すぐに来てください。」
患者さんの急変時にこのようなやり取りがあるのではないでしょうか。患者さんの状態が急に悪くなりショック状態になる。
皆さん「ショック」状態とはどのような状態をイメージしていますか?
今回は、ショックの4分類とそれぞれの対応法についてお伝えします。
ショックとは
日本救急医学会の学術用語解説集では、次のように定義されています。
生体に対する侵襲あるいは侵襲に対する生体反応の結果、重要臓器の血流が維持できなくなり、細胞の代謝障害や臓器障害が起こり、生命の危機に至る急性の症候群
簡単に言うと、ショックとは、全身の各細胞に十分な酸素や栄養が行き届かず代謝障害・臓器障害がおこる状態です。
ショックの診断基準を示したのが下記の図です。ショックの診断はこれを基準に行います。

循環の3要素
ショックの分類を理解するためには、循環の仕組みを理解しておくことが大切です。
まずは、循環の仕組みとして、血圧の仕組み、循環の3要素について説明します。
血圧とは
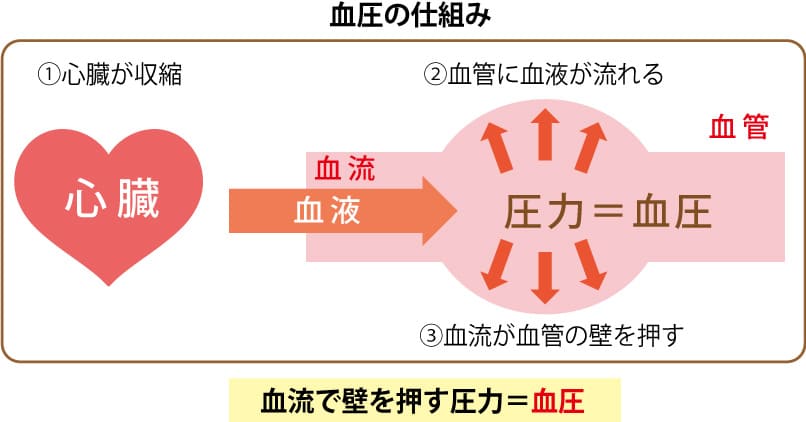
心臓が収縮して血管に血液が流れる際に血流が血管の壁を押す圧力のことです。
血圧=心拍出量×末梢血管抵抗
の式で表されます。
心拍出量は、1分間に心臓から全身に送られる血液の量で、1回拍出量×心拍数で表されます。
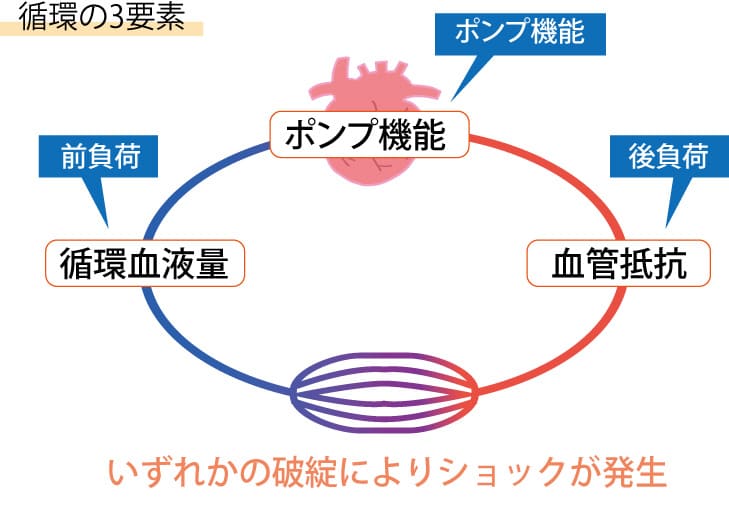
循環の3要素とは
「前負荷」「後負荷」「ポンプ機能」の3つの要素からなります。
- 前負荷
循環血液量のこと
- 後負荷
血管抵抗(末梢血管抵抗)のこと
- ポンプ機能
心臓のポンプ機能であり、心収縮力や心拍数のこと
ショック状態とは、この3つの機能のうち、いずれかが破綻した場合に起こります。
例えば、「前負荷」が低下するということは循環血液量が低下することであり、1回拍出量は低下します。
心拍出量=1回拍出量×心拍数
血圧=心拍出量×末梢血管抵抗
ですので、心拍数・末梢血管抵抗が、同じであれば前負荷が低下することで、血圧は下がるということになります。
同じように「後負荷」・「ポンプ機能」が低下すれば、計算式上は血圧が下がるということになります。
このように、循環の3要素のいずれかが破綻すると循環不全となり、ショックが起こります。
ショックの分類
ショックの4分類とは
ショックは、4つに分類されます。
- 循環血液量減少性ショック
- 血液分布異常性ショック
- 心外閉塞・拘束性ショック
- 心原性ショック
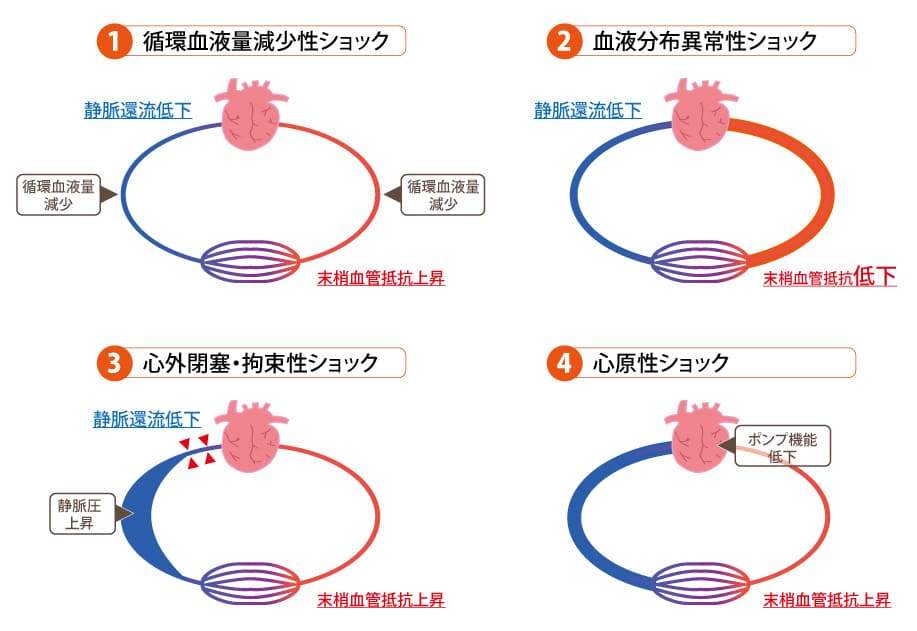
それぞれどのように判別すればよいのか、対処法について見ていきましょう。
循環血液量減少性ショック
循環血液量減少性ショックは「前負荷」の破綻です。
大量出血などにより循環血液量が減少すると1回拍出量が減少します。
そのため心拍出量を維持しようと頻脈になり脈拍は微弱となります。末梢まで血液が行き届かないために皮膚は蒼白となり、尿量も減少します。
考えられる病態
循環血液量減少性ショックを引き起こす病態としては、大量の出血(外傷、大量の吐下血、大動脈瘤破裂など)高度の脱水、広範囲の熱傷などがあります。
対応
初期輸液療法として
- リンゲル液などの細胞外液の輸液の実施
- 輸血の検討
- 止血術
外出血に対する圧迫止血や血管造影、手術での止血など
などがあります。
血液分布異常性ショック
血液分布異常性ショックは「後負荷」の破綻です。
何らかの原因による動脈または静脈の拡張により、血管抵抗が減少・相対的に血管内容量が不十分になることで起こります。
循環血液量自体は正常に保たれているのが特徴です。末梢の皮膚の冷感や蒼白が起こらない場合があります。(敗血症でのウォームショック)
考えられる病態
血液分布異常性ショックを引き起こすものとして、次の病態が考えられます。
- 敗血症
敗血症ショック
- アナフィラキシー
アナフィラキシーショック
- 脊髄損傷
神経原性ショック
対応
初期輸液療法を実施しつつ、血管収縮薬(ドパミン、ノルアドレナリンなど)の投与を行います。敗血症に対しては、抗菌薬の投与も行います。
心外閉塞・拘束性ショック
心外閉塞・拘束性ショックは心臓の外側で起きた問題により心臓のポンプ機能が障害された結果心拍出量が低下して起こるショック状態です。心臓自体は元気であるのが特徴です。
考えられる病態
心外閉塞・拘束性ショックを引き起こす病態としては
- 肺塞栓症
- 心タンポナーデ
- 緊張性気胸
などがあります。
対応
初期輸液などのショックの対応をしながら、原因に応じた治療を行います。
心原性ショック
心ポンプ機能の低下により、全身の臓器に血液を十分に送り出せない状態で全身の組織における循環不全が生じ低酸素、アシドーシス、毛細血管透過性亢進
をきたします。
心原性ショックを引き起こす病態としては
- ACS(急性冠症候群)
- 心筋炎・心筋症
- 弁膜症
- 不整脈
などがあります。
対応
輸液や昇圧剤の投与の他にIABP(大動脈バルーンパンピング)や人工心肺補助装置の使用を行うこともあります。
ショックの認識と初期対応
ショックの初期対応では
- 早期にショックの認識をすること
- ショックの初期対応
が非常に重要です。
最終的にはショックの分類や原因を特定しその根本治療を行うこととなります。
前述したとおり、ショックとは、組織に十分な酸素や栄養が行き届かず代謝障害や臓器障害を引き起こす重篤かつ緊急性の高い病態です。
そのためショックを早期に認識し、初期対応を行うことが患者の生命の危機を救います。ショックの進行経過を考えてみましょう。下図はショックの進行を模式的に表した図です。
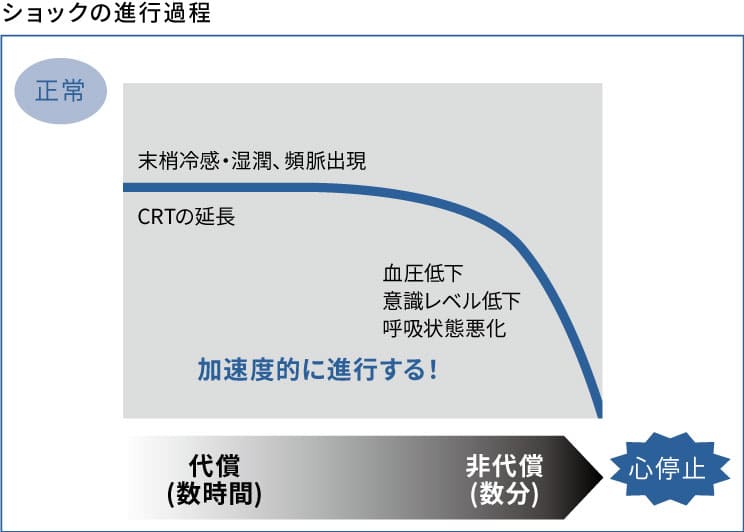
循環血液量減少性ショックを例に考えてみましょう。
循環血液量が徐々に減少していくとショックが進行するわけですが最初は生体の代償機転が働き急に血圧低下や意識障害が起こるわけではありません。
循環血液量が減少すると1回拍出量が減少します。
心拍出量を増加させるために交感神経が働き頻脈になります。また末梢の皮膚は冷たく湿潤になります。CRT(毛細血管再充満時間)の延長もみられます。
このように代償機転が働き、主要臓器への血流を維持しようとしますが循環血液量の低下がさらに進むと代償機転が破綻します。
するとここからは加速度的にショックが進行し血圧低下、意識障害、呼吸状態の悪化も出現し、最後は心停止に至ります。
代償機転が働いている時期を「早期ショック(代償性ショック)」
代償機転が破綻し急激にショックが進行していく時期を「晩期ショック(低血圧性ショック)」と言います。
ショックの対応では、この代償性ショックの間にショックを認識し、医師を含めたチームで情報共有し、心停止を回避するための行動をとっていくことが非常に大切です。
症状:ショックの5P
ショックの症状として有名なのが「ショックの5P」です。
- 1.蒼白(pallor)
- 2.虚脱(prostration)
- 3.冷汗(perspiration)
- 4.脈拍触知不能(pulseless)
- 5.呼吸不全(pulmonary deficiency)
このうち一つでも該当するとショックが疑われると救急のテキストなどでもよく記載されていますね。
しかし脈拍触知不能や呼吸不全は代償機転が働いているときは見られないこともあります。そこで、ショックの早期認識のために以下の方法をご紹介します。
【ショックの認識】
触って、脈診て、押してCRT+血圧
触ってでは、末梢の皮膚を触知し冷感や湿潤の有無を確認します。
脈診てでは、橈骨動脈を触知しまずは橈骨動脈触知が可能か、可能ならば脈拍数や脈の強さを確認します。
押してCRTですが、CRTとは毛細血管再充満時間のことです。
親指の爪の部分を5秒押します。すると爪床色が白くなると思います。5秒後に押しているのをぱっと離すと爪床色はピンク色に戻ると思います。
通常2秒以内に色が戻りますが、戻るのに2秒以上かかる場合は末梢の循環不全が考えられます。
ただし、寒い冬の外などでは循環不全が無くとも、色が戻るのに2秒以上かかる場合もあります。よって、室温管理されている病院・施設・家庭内などでのみ有効な方法です。
この「触って、脈診て、押してCRT」で末梢の冷感・湿潤、頻脈、CRTの延長が見られる場合はショックが疑われます。
そのうえで血圧も測定し代償性ショックなのか、すでに低血圧性ショックになりかけているのかを判断します。
この「触って、脈診て、押してCRT+血圧」でショックを早期に認識することが重要です。
次に、ショックを認識したら患者が心停止へ移行しないように行動します。
まずは情報共有です。
リーダーや主治医・当直医へ報告し情報を共有します。それと並行し、患者対応のために応援要請も必要になるでしょう。
病院であれば患者にモニター装着し酸素投与、点滴確保の準備を進めます。急変に備え救急カートの準備も忘れてはいけません。
施設や在宅の場合は、すぐに担当医師やかかりつけ医に連絡し救急要請も検討が必要です。
病院ではショックの原因検索のために検査を実施することになると思いますが検査のために移動する前に必ず気道・呼吸・循環の評価を行います。ショックの分類や原因は多岐にわたりますが初期対応においては基本同じです。
ショックの早期認識と初期対応が重要であることを重ねて強調しておきます。
急性期ケア専門士は急性期ケア・急変対応におけるスペシャリストです。
状態変化の兆候をいち早く察知し、アセスメントから初期対応、医師への報告など急性期におけるケアの実践を行えることを目指す資格です。
また、病院だけでなく地域医療に携わる医療スタッフの方にも、在宅時から基幹病院へ【命のバトンをなめらかに】つなぐために実践できるノウハウを習得できます。
もしもの時の対処に自信がない方や、急変対応をもっと深く学びたい方は、ぜひ受験をご検討ください。








