心不全患者の「なんか変?」の評価ポイント Part4
記事執筆:

- 目次
はじめに
前回までは、心不全の評価ポイントを中心にお伝えしました。
今回は、「心不全における緩和ケア」の考え方についてお話しします。
心不全における緩和ケア
心不全は、急性増悪を繰り返しながら徐々に全身状態が悪化していく病気です。
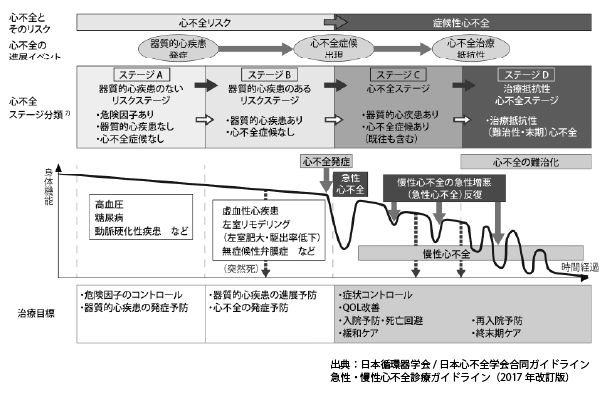
この図は、心不全の勉強をすると必ず出てくる有名な図で、心不全の進展の様子がわかりやすく記載されています。
ただ、心不全が悪化していく経過は人それぞれです。この図のように、順序だてて悪化するとは限りません。
例えば、ステージAやBから始まり何十年とかけて悪化していく方もいれば、診断時にはすでにステージCであり亡くなるまで1年もかからないという方もいらっしゃいます。
患者、家族への関わり
心不全における緩和ケアは治療を諦めるものではなく、患者・家族のQOLを改善させるためのものです。
よって、最期まで通常の心不全治療を並行して行います。そのため終末期に至ってから考慮するというよりも、早期の段階から導入する方が望ましいとされています。
とはいえ、心不全の予後予測は難しく、症状や環境によって個人差も大きいといわれています。
そのため、予後予測を伝えるタイミングは逃さないように、日々、患者・家族との対話を大切にすることが重要です。
対話のポイント
患者や家族と対話する中で、留意したいポイントがあります。
治療方針
心不全という病気が増悪・緩解を繰り返す経過をたどることを前提として、ステージに応じて
- どこで最期を過ごしたいか
- 希望する治療
- 希望しない治療
については、具体的に話し合っておくことが大切です。
対話のタイミング
また、話し合う時期も重要です。
早すぎると本人が自分事と思えなくなり、遅すぎると希望する選択肢を実現することが難しくなる可能性もあります。医療従事者は「伝える時期」を常に意識しておくことが重要となります。
心不全の予後を見直す契機
心不全の予後を見直す契機として、以下のタイミングを逃さずに、本人・家族との対話を大切にしていただければと思います。
定期的
定期外来での1年ごとの心不全経過の見直し
適切な再評価の契機となる出来事
症状増悪やQOLの低下
運動耐容能の低下
心不全入院、特に再発
利尿剤の漸増が続く
症候性低血圧、高窒素尿症、ACE阻害薬やβ遮断薬の減量や中止を必要とする不応性の体液貯留
初回もしくは繰り返すICDショック
静注強心薬の開始
腎代替療法の考慮
他の合併疾患:新規発症の悪性腫瘍
配偶者の死亡などの主なライフイベント「心不全の緩和ケア 心不全患者の人生に寄り添う医療」 改訂2版 南山堂
チームでの関わり
合併症を考慮する
心不全の患者さんは高齢の方が多いです。そのため、心臓だけが悪いという方は少ないのが現状です。
考えなければならない併存疾患として、糖尿病、慢性腎臓病、貧血、低ナトリウム血症、低アルブミン血症、サルコペニア、フレイル、呼吸器疾患、認知症などがあります。それらを一緒にアセスメントすることで、悪化させないようケアを考えます。
今後の推測から見るチームの必要性
さらに超高齢社会の日本では心不全患者が増加し続けており、2030年には130万人に達する「心不全パンデミック」状態になるといわれています。
そのため、病院での入院治療だけでは対応しきれません。日々の生活を支える在宅医療福祉チームとの連携もさらに必須であり、多職種が切れ間なく連携できるチーム作りが必要となっています。
また、増悪・緩解を繰り返しやすい病気ではありますが、ただ安静にして過ごすのではなく、進展ステージに応じて
-
- 内科的治療
- 外科的治療
- リハビリテーション
を組み合わせていくことが大切です。
心不全緩和ケアの実際
心不全患者の苦痛には心不全に関連する身体症状はもちろんのこと、併存疾患からくる多様な症状、心理的苦痛、社会的苦痛、スピリチュアルな苦痛が複雑に絡み合っています。
具体的には、倦怠感・呼吸困難・痛み・睡眠障害・認知機能障害・抑うつ・不安・せん妄・食欲不振・体重減少などです。
また、家族へのケアも重要となります。
症状マネジメントとしては、ガイドラインに基づいた心不全治療、併存疾患の治療と並行して、薬物療法・非薬物療法の併用が必要となります。
非薬物療法の例
非薬物療法は、理学療法・精神療法・リラクゼーション・補完代替療法・環境調整・体位の工夫などがあります。
いずれもすべての方に当てはまる方法ではありませんが、ガイドラインや参考書なども見ながら、本人との対話を大切に工夫し続けることが重要です。
呼吸困難に対するポジショニング
- ファーラー位や座位
肺活量を増やして横隔膜の圧迫を減少させる効果がある - 起坐呼吸
枕を利用して机にうつぶせになることで基底面を広げ安楽にできます。
送風
- 送風機や窓を開けて換気するなど、顔に冷気を当てることで呼吸困難を和らげる
薬物療法
心不全における疼痛緩和の薬物療法としては、利尿剤・強心薬の投与による治療介入での身体症状改善を図ります。
加えて、難治性の症状については、オピオイドの使用(心不全に関しては保険適用外であるが、激しい咳嗽などは適用となる)や、耐え難い苦痛に関しては、本人・家族・多職種での話し合いを行ったうえで、鎮静薬の投与も検討されます。
薬物使用に関しても、対話を重ねる必要性は変わりません。現行の心不全症状を改善できる治療も並行しながら疼痛緩和治療を考えていきます。
非がん疾患の緩和ケア
日本での緩和ケアはがんを中心に発展してきました。しかし現在は、心不全も含めた「非がん疾患」の緩和ケアの重要性が高まってきています。
年間死亡数約156万人のうち、死因は悪性新生物24.6%、心疾患14.8%、老衰11.4%、脳血管疾患6.9%、肺炎4.7%、誤嚥性肺炎3.6%、不慮の事故2.8%、腎不全2.0%、アルツハイマー病1.6%、血管性の認知症など1.6%の順となっています。
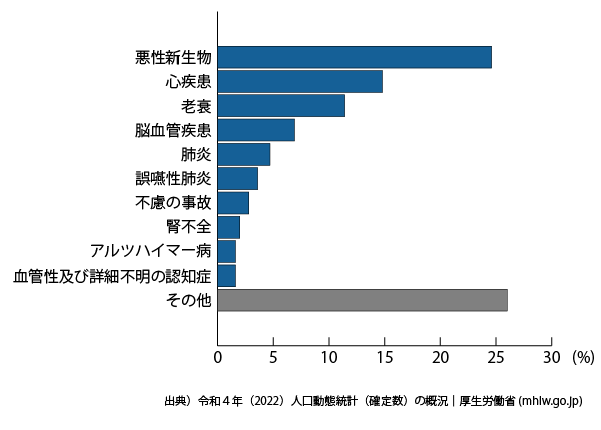
↓死因順位別死亡数死亡率|令和4年人口動態統計|厚生労働省
https://www.mhlw.go.jp/toukei/saikin/hw/jinkou/kakutei22/
実際に、令和4年の人口動態統計によると、死因のうち、がん以外が約3/4を占めています。
非がん疾患への緩和ケア提供としては、2018年の診療報酬改定により「緩和ケア診療加算」に“末期心不全”が追加されました。これにより緩和ケアチームが循環器疾患に対応する機会が増加すると考えられます。しかし、緩和ケア病棟に入院できるのは、悪性腫瘍・後天性免疫不全症候群に罹患している患者のみのままです。
緩和ケアの対象は「生命の危機に直面するすべての疾患」であるため、心不全も含めた非がん疾患の方にも緩和ケアが導入されていくことを願っています。
今回は、心不全に関する緩和ケアの考え方について、簡単にお話しました。
詳しくは、循環器や心不全に関する学会やガイドライン、一般社団法人日本終末期ケア協会などにもさまざまな情報がありますので、ぜひ参考にしてください。
急性期ケア専門士は急性期ケア・急変対応におけるスペシャリストです。

状態変化の兆候をいち早く察知し、アセスメントから初期対応、医師への報告など急性期におけるケアの実践を行えることを目指す資格です。
また、病院だけでなく地域医療に携わる医療スタッフの方にも、在宅時から基幹病院へ【命のバトンをなめらかに】つなぐために実践できるノウハウを習得できます。
もしもの時の対処に自信がない方や、急変対応をもっと深く学びたい方は、ぜひ受験をご検討ください。







